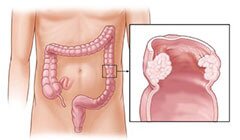
Аденокарцинома — самый распространенный вид злокачественных опухолей толстой кишки. Формируется новообразование из железистых клеток слизистой оболочки и по мере роста поражает мышечный и серозный слой. Может прорастать в брюшную полость через оболочку кишечника.
Риск развития железистого рака увеличивается в возрасте после пятидесяти лет.
Тяжесть заболевания и прогноз зависят от: размера опухоли, глубины поражения стенки кишки, наличия регионарных метастазов, степени дифференцировки.
Содержание
Причины возникновения
 Этиология образования железистого рака толстой кишки изучена не до конца. В данный момент считается, что на развитие опухоли влияет совокупность следующих факторов:
Этиология образования железистого рака толстой кишки изучена не до конца. В данный момент считается, что на развитие опухоли влияет совокупность следующих факторов:
- Генетическая предрасположенность.
- Сопутствующие заболевания, такие как: болезнь Крона, вирус папилломы человека, хронические болезни толстой кишки (колоректальные полипы, язвенный колит, трещины).
- Образ жизни. К данному пункту относят:
- Несбалансированное питание. Обилие мясных, жирных и сдобных продуктов, а также недостаток растительной пищи, богатой клетчаткой, нарушают функциональность кишечника.
- Малоподвижный образ жизни – ухудшается продвижение пищи по кишечнику из-за нарушения сокращения мышц кишечной стенки.
- Злоупотребление алкоголем и табаком — вызывает раздражение слизистой и застойные процессы в желудке.
Стадии развития аденокарциномы
По международной классификации выделяют следующие стадии:
- 0-я – образование небольшое, не увеличивается в размерах, нет метастазов.
- 1-я — до 2 см, не выходит за пределы слизистой оболочки.
- 2-я — может увеличиваться до 5 см, прорастает в стенку кишечника.
- 3-я – распространяется в ближайшие органы, поражает лимфатические узлы.
- 4-я – появляются метастазы в удаленных органах.
Классификация
 Нормальные и опухолевые клетки различаются между собой. По уровню различия между злокачественной опухолевой клеткой и нормальной судят о ее свойствах и назначают лечение.
Нормальные и опухолевые клетки различаются между собой. По уровню различия между злокачественной опухолевой клеткой и нормальной судят о ее свойствах и назначают лечение.
По данным гистологического исследования биоптатов выделяют степени дифференцировки раковых клеток:
- Высокодифференцированная аденокарцинома. Структура опухолевых клеток почти не изменена, увеличены только клеточные ядра. Клетки похожи на здоровые и выполняют свои функции. Для железистого высокодифференцированного рака характерен благоприятный исход. У пожилых людей не наблюдается разрастания и проникновения метастаз в другие органы. У молодых пациентов высокая вероятность образования вторичных очагов патологического процесса и рецидива болезни в течение года после операции. Диагностика заболевания осложняется из-за медленного развития опухоли и схожести здоровых и патологических клеток.
- Умеренно дифференцированная аденокарцинома толстой кишки. Заболевание имеет более серьезные последствия. В результате разрастания эпителиальных клеток наступает непроходимость кишки. Большая опухоль может разорвать кишечную стенку и вызвать кровотечение. Течение болезни может отягощаться образованием свищей и развитием перитонита. Оперативное вмешательство и дополнительные способы лечения дают неплохой результат.
- Низкодифференцированная аденокарцинома. Протекает агрессивно. Наблюдается выраженный клеточный полиморфизм. Патологические клетки быстро разрастаются и метастазируют в соседние органы на ранних стадиях развития болезни. Метастазы выявляются в три раза чаще, чем при высокодифференцированной форме. Опухоль не имеет четких границ. Прогноз лечения в отличие от высокодифференцированной формы неблагоприятный. Но, если операция выполнена на ранней стадии и параллельно проводилась комплексная терапия, возможна продолжительная ремиссия.
Железистый рак подразделяется на следующие виды:
- Муцинозная (слизистая) аденокарцинома. Опухоль состоит из муцина (компонента слизи) и небольшого количества эпителиальных элементов, имеет нечетко выраженные границы. Муцинозная аденокарцинома метастазирует в регионарные лимфатические узлы. Опухоль характеризуется высоким риском рецидивов, так как не чувствительна к лучевой терапии.
- Перстневидноклеточная аденокарцинома. Агрессивная форма рака. К моменту обнаружения у большинства больных выявляются метастазы в печени и лимфатических узлах. Новообразование прорастает во внутренний слой толстой кишки. Болезнь чаще наблюдается у молодых пациентов.
- Плоскоклеточная аденокарцинома. Состоит из плоских клеток. В большинстве случаев формируется в области анального канала. Отличается высокой степенью злокачественности. Прорастает в мочеточник, мочевой пузырь, простату, влагалище. Характеризуется низкой выживаемостью и высокой способностью к рецидивированию. Больше половины пациентов после постановки диагноза умирают в течение трех лет. При плоскоклеточном раке пятилетний порог выживаемости составляет около 30%.
- Тубулярная аденокарцинома. Состоит преимущественно из трубчатых образований. Имеет небольшой размер и нечеткие границы. Аденокарцинома толстой кишки тубулярной формы наблюдается более чем у половины больных железистым раком.
Клинические проявления
Патология развивается медленно и сопровождается малозаметными симптомами. Обычно опухоль формируется на фоне хронических воспалений толстой кишки и больной принимает признаки рака за обострение болезни. Чаще заболевание проявляется на поздних стадиях, когда аденокарцинома дала метастазы.
К ранним симптомам можно отнести нерегулярный стул и патологические примеси в кале. Кровяные и слизистые выделения в начале дефекации отмечаются примерно у 90% больных.
Больной быстро утомляется. Немотивированная слабость возникает из-за раковой интоксикации.
Нарушение всасывания пищи и поступления пищевых ферментов вызывает потерю веса при нормальном питании.
Без причины поднимается температура до 37 градусов. Это свидетельствует о борьбе иммунной системы с патологическим образованием. До 38 градусов температура повышается при распаде опухоли.
Изменяется форма испражнений. Запоры чередуются с диареей и не проходят после лечения и диеты. Каловые массы после запора имеют зловонный запах. Часто возникает чувство неполного опорожнения кишечника. В результате судорожного сокращения кишечных мышц появляются ложные позывы на выделение кала. Тенезмы могут сопровождаться отхождением слизи и крови и возникать около двадцати раз в сутки.
При метастазировании в желчный пузырь и печень наблюдается желтуха.
Если образование блокирует просвет кишки, нарушается дефекация, усиливаются боли в животе, появляется тошнота и рвота.
Одна из функций толстой кишки – накапливание и удержание каловых масс. Кал механически и химически воздействует на опухоль, поэтому она изъязвляется. Такое состояние может привести к развитию инфекции. Об этом свидетельствует стул с примесями темной крови и гноя.
Но, как свидетельствует статистика, третья часть больных обращается за помощью на поздних стадиях.
Диагностика
При подозрении на опухоль применяют различные диагностические методы:
- Пальцевое исследование позволяет осмотреть конечный отдел толстой кишки. Зона над заднепроходным отверстием плохо рассматривается при инструментальном обследовании. Пальпация помогает выявить новообразования, располагающиеся на задней полуокружности кишечной стенки.
- Ректороманоскопия помогает осмотреть область на тридцать сантиметров от заднепроходного отверстия.
- Колоноскопия более информативный метод, позволяющий визуализировать всю толстую кишку.
Во время эндоскопического обследования можно взять материал для цитологической диагностики опухоли. - Ирригоскопия – рентгенологический метод, применяющийся для уточнения диагноза и определения месторасположения опухоли.
- Магнитно-резонансная томография безопасный неинвазивный способ диагностики раковых заболеваний. Метод можно применять при кишечном кровотечении, дивертикулезе толстой кишки, когда эндоскопическое исследование противопоказано.
- Биопсия помогает определить дифференциацию аденокарциномы и прогнозировать дальнейшее течение болезни.

Первичный осмотр
Проводятся: анализ состояния кожных покровов, пальпация кишечной стенки, аускультация (прослушивание брюшной полости). На данном этапе возможно выявить наличие патологии.
Лабораторные исследования
- Исследование крови – дает краткую характеристику состояния организма, помогая увидеть наличие/отсутствие патологий.
- Анализ крови на онкомаркеры. С помощью данного анализа становится возможным определить органы, пораженные опухолью. Цена — от 500 рублей, зависит от количества онкомаркеров.
- Анализ мочи.
- Гистология – лабораторный анализ ткани, взятой на биопсии, для точного определения, является ли новообразование злокачественным. Примерная стоимость процедуры — 2000 рублей.
- Иммуногистохимия – анализ ткани для оценки темпов развития болезни и возможной реакции организма на разные виды лечения. Средняя цена — 10000-15000 рублей.
Эндоскопия
 Обследование внутренних органов без хирургического вмешательства.
Обследование внутренних органов без хирургического вмешательства.
Прибор вводится внутрь через естественные пути и позволяет не только провести диагностику, но и произвести забор тканей (биопсия) для исследования.
Ультразвуковое исследование
В результате процедуры создается медицинское изображение для изучения состояния внутренних органов. Используется как метод первоначальной диагностики или для контроля при проведении таких процедур, как биопсия или дренирование. Стоимость — 2000 рублей.
Магнитно-резонансная томография
 МРТ делает возможным получение информации не только о наличии опухоли, но и ее размере, форме, расположении по отношению к близлежащим нервам и сосудам, что помогает качественно продумать план операции. С помощью томографа отслеживают прогресс в лечении новообразований и стадии их развития. Без лабораторных исследований невозможно определить вид патологии (фиброма, липома, рак), поэтому МРТ является частью обследования.
МРТ делает возможным получение информации не только о наличии опухоли, но и ее размере, форме, расположении по отношению к близлежащим нервам и сосудам, что помогает качественно продумать план операции. С помощью томографа отслеживают прогресс в лечении новообразований и стадии их развития. Без лабораторных исследований невозможно определить вид патологии (фиброма, липома, рак), поэтому МРТ является частью обследования.
Прогноз
Прогноз железистого рака толстой кишки зависит от стадии его развития и степени дифференцировки.
Выживаемость при первой стадии высокодифференцированной аденокарциномы толстой кишки отмечается у более 90% больных, при второй стадии уменьшается до 80%. При поражении лимфатических узлов пятилетняя выживаемость наблюдается менее чем у половины пациентов.
Шансы больных на выздоровление уменьшаются у пациентов с низкодифференцированной формой железистого рака, при которой метастазы образуются на раннем этапе. При выявлении множественных вторичных очагов в печени выживаемость колеблется от 6 до 12 месяцев. Плохой прогноз у больных с метастазами в легкие.
Лечение
Применяется комплексное лечение, включающее радикальное удаление аденокарциномы и зоны метастазирования; химиотерапию; лучевую терапию.
После резекции пораженной области формируется соустье между участками кишки. В случае невозможности радикальной операции накладывается колостома (искусственный задний проход).
При комплексном лечении прогноз более благоприятный.
Химиолучевое воздействие, как самостоятельное лечение, применяют при нерезектабельной аденокарциноме с целью уменьшить проявление интоксикации и временно улучшить состояние больного.
Хирургические методики
Удаляется не только раковая опухоль, но и ткани, пораженные метастазами. Для подготовки к операции пациенту назначают диету, очистительные клизмы и промывание ЖКТ. Во время операции по возможности удаляется больная часть кишечника и создается анастомоз (искусственное соединение). Стоимость хирургического вмешательства — от 20000 до 150000 рублей в среднем по России.
Лучевая терапия
При данном методе лечения воздействие происходит при помощи рентгеновских и нейтронных волн, гамма- или бета-лучей. Используется при рецидивах (на 2-3-й стадиях) либо при невозможности хирургического вмешательства. Длительность курса – от 1-й недели до 3-х месяцев. Стоимость — от 2000 рублей за сеанс.
Химиотерапия
При раке толстой кишки химиотерапию могут начать со 2-й стадии при наличии неблагоприятного прогноза. Применяемые препараты – цитоксины и цитостатики – вызывают некроз клеток и блокируют механизм действия. Химиопрепараты разрушают даже здоровые клетки организма, поэтому терапия назначается курсами с перерывами в 2-3 месяца. Стоимость — от 1500 до 2500 рублей за процедуру.
Комбинированное лечение
При раке чаще всего назначается комплексное лечение. Лучевая терапия может проводиться до операции для уменьшения опухоли либо после операции – для устранения фрагментов образования.
Питание
Диету при данном заболевании пациент обязан соблюдать неукоснительно, ведь от этого зависит не только самочувствие больного, но и успешный ход лечения. В рацион вводится легкоусвояемая пища, снижается количество белков, основу питания составляют углеводы. Пища принимается 5-6 раз в сутки небольшими порциями, показано обильное питье. Рекомендуется употреблять пищу в запеченном виде или в виде супов-пюре, овощи лучше предварительно подвергать тепловой обработке. Если имело место хирургическое вмешательство, то на несколько дней после операции из меню исключается твердая пища.
Профилактика
Факторами риска развития аденокарциномы являются:
- Колоректальные полипы.
- Воспалительные заболевания толстой кишки.
- Недостаток растительной клетчатки.
- Хронические запоры.
- Пожилой возраст.
Уменьшение в рационе жирной и острой пищи, включение продуктов растительного происхождения способствуют нормализации стула.
У пожилых людей аденокарцинома встречается чаще. Пик заболеваемости отмечается у шестидесятилетних пациентов. Поэтому специалисты рекомендуют в целях профилактики обследоваться у колопроктолога даже без малейших проявлений заболевания.
Людям, имеющим родственников с семейным аденоматозным полипозом, нужно проходить регулярные обследования и скрининг после двадцати лет. При маленькой опухоли прогноз в большинстве случаев хороший.
Железистый рак характеризуется частыми рецидивами после операции. Пальцевое и эндоскопическое исследование оставшейся части толстой кишки поможет вовремя выявить новообразование и подобрать метод лечения.