Как известно, боль — это сигнал организма, возвещающий нам о возможных неполадках. Именно поэтому её игнорирование или заглушение обезболивающими может привести к ужасающим, неисправимым последствиям.
При появлении любых неприятных ощущений не стоит медлить с визитом к врачу, т.к. только он сможет определить истинные причины их появления, но иногда полезно иметь представление о том, какой диагноз вам грозит. В данной статье разберёмся — почему может появиться боль внизу живота справа у женщин и всегда ли она опасна.
Содержание
Почему болит низ живота у женщин?
При ответе на данный вопрос, все возможные причины можно разделить на две большие группы — связанные с патологиями органов, находящихся как в женском, так и мужском организме, и вызванные гинекологическими заболеваниями. Поскольку первую часть причин мы подробно рассмотрели в статье «Боли внизу живота справа», поэтому в данной публикации подробно остановимся на чисто женских проблемах.
Физиологические причины
Боль при менструациях
В детородном периоде организм женщины подвергается сложным изменениям – менструальным циклам, направленным на продолжение рода. Средняя продолжительность цикла 26-28 дней. В этот период матка и весь женский организм подготавливаются к возможной беременности, но если оплодотворения не произошло, то слизистая оболочка матки – эндометрий, переполненный кровью, рвется и отторгается из матки, сопровождаясь кровотечением. Вот это появление крови и называется менструацией.
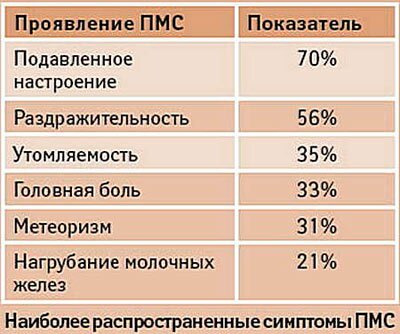
Предменструальный синдром — это возникающее за несколько дней (от 3-4 до 10-14) до менструации состояние, при котором могут наблюдаться:
- острая боль слева или справа внизу живота;
- тошнота и рвота;
- головная боль;
- зуд по всему телу;
- сердечные боли;
- болезненное уплотнение молочных желез.
С приходом менструации данные симптомы проходят сами собой. Факторами, способствующими появлению предменструального синдрома, могут послужить нервные срывы и постоянный стресс, заболевание гриппом, туберкулезом, малярией или их осложнения, аборт.
У некоторых такие неприятные состояния как схваткообразная, тянущая или ноющая боль внизу живота, слабость, “разбитость”, нарушения сна, дополняемые поносом или запором, болью в пояснице, крестце, висках, могут возникать при появлении менструаций.
Тогда говорят о возникновении альгодисменореи, которая бывает:
- первичной — возникает у здоровых девушек, не имеющих нарушений со стороны половой системы, но у которых наблюдается повышенная возбудимость в центральной нервной системе или психологические проблемы, связанные с нежеланием взрослеть, страхом забеременеть и пр.;
- вторичной — при которой выявляются какие-либо патологии, например загиб матки, или воспалительные процессы в органах малого таза.
Но при этом существует ряд способов, которые помогут уменьшить боль и сделают это безопасно.
Итак, во время болезненных менструаций следует:
- ограничить употребление острой и жирной пищи,
- отказаться от курения и алкогольных напитков,
- вести активный образ жизни, хотя бы чаще ходить, что будет способствовать устранению застойных явлений;
- в зависимости от личных предпочтений, либо минут на 15-20 приложить пакетик со льдом, который сузит кровеносные сосуды, что уменьшит боль, либо в течение 30 минут принимать тёплый душ, способствующий расслаблению мышц и снижению болевых ощущений.
Также при болях во время менструации может помочь следующий сбор:
- Трава тысячелистника обыкновенного – 20 грамм
- Кора слабительной крушины — 20 грамм
- Корневище с корнями валерианы лекарственной – 20 грамм
- Трава мяты перечной — 20 грамм
- Листья березы белой — 20 грамм
Две столовые ложки данного сбора заливают 500-600 мл кипятка и ставят на водяную баню на 15 минут. Затем снимают, дают настояться 41 минуту при комнатной температуре, процеживают, отжимают остаток и добавляют мед по вкусу. Выпивают по одному стакану настоя маленькими порциями в течение дня.
Боль во время беременности
К сожалению, радостный период ожидания нового человечка часто сопровождается болезненными ощущениями. Чаще всего у женщины болит живот в связи со сложными изменениями, происходящими в ее организме, которые создают условия для правильного развития плода и подготавливают организм к родам.
Основные причины физиологических болей:
- в связи с постоянным ростом и утяжелением плода, мышечные волокна матки растягиваются и утолщаются, создавая необходимый “каркас”;
- из-за увеличения размеров матки происходит давление на внутренние органы (селезёнка, печень, желчный и мочевой пузырь) или их небольшое смещение;
- во втором триместре беременности изменениям подвергаются крестцовые и бедренные кости, которые начинают расходиться, вызывая боль в суставах;
- для сохранения центра тяжести при растущем животе, женщина вынуждена ходить неправильно, изгибаясь в пояснице, что вызывает излишние нагрузки на позвоночный столб;
- при быстро растущем животе также может появиться боль и жжение снаружи, что связано с растяжением кожных покровов.
Для того, чтобы минимизировать проявление неприятных ощущений и с радостью ждать рождения малыша, необходимо выполнять ряд несложных, но эффективных правил:
- вести здоровый образ жизни, т.е. соблюдать режим сна, питания, прогулок, отказаться от вредных привычек, что позволит органам, даже сдавленным маткой, нормально функционировать, а также исключит такую проблему как запоры и различные застойные явления;
- посещать курсы фитнеса для беременных, а ещё лучше заниматься спортом до беременности, что сделает связки и мышцы более податливым, эластичными, поэтому их растягивание будет доставлять меньший дискомфорт;
- носить специальный бандаж и анатомическое бельё, которые помогут сохранить все физиологические изгибы позвоночника в норме;
- научиться основам самомассажа для беременных, который поможет расслабиться, снять спазмы мышц, предотвратит растяжки, особенно если делать его с растительными маслами;
- полноценно питаться, поскольку, например, недостаток кальция не только грозит остеопорозом маме и ребёнку, но и увеличивает болевые ощущения в суставах, а низкий уровень коллагена ухудшает свойства кожи как растяжению.
Акушерские патологии
Внематочная беременность
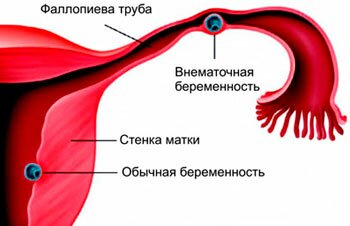 Данная патология возникает при развитии яйцеклетки вне полости матки. В зависимости от места развития и нахождения яйца бывает:
Данная патология возникает при развитии яйцеклетки вне полости матки. В зависимости от места развития и нахождения яйца бывает:
- трубной;
- яичниковой;
- шеечной;
- брюшной.
Причин, по которым нарушается механизм передвижения оплодотворенной яйцеклетки в полость матки, несколько, но наиболее частой является непроходимость или неровность маточных труб, возникшая в результате абортов или воспалительных заболеваний.
При определении внематочной беременности на ранних сроках, назначается лекарственная терапия, способствующая отторжению организмом плода и его самостоятельный выход естественным путём, или лапароскопия, при которой удаление эмбриона происходит через небольшие отверстия в брюшной полости. При этом половые органы не повреждаются, что позволяет в дальнейшем зачать, выносить и родить здоровое дитя.
Если женщина проигнорировала тревожные симптомы, и внематочная беременность была выявлена на втором-третьем месяце, то единственным решением, позволяющим сохранить жизнь женщине, является операция по удалению маточной трубы или матки, что естественно лишает её возможности иметь детей в дальнейшем.
Но ещё более опасным вариантом развития событий является такой, когда женщина, несмотря на боль и дискомфорт, не идёт к врачу, думая, что всё пройдёт само. В результате, растущий плод может разорвать маточную трубу, шейку матки, яичник или орган в брюшной полости, в который он имплантировался. Это не только вызывает сильную режущую боль и абдоминальный шок, приводящие к потере сознания, но и приводит к инфицированию брюшной полости и перитониту. Если в данной ситуации вовремя не доставить женщину в больницу, где ей будет оказана квалифицированная хирургическая помощь, то она умрёт.
Разрыв матки
Одно из тяжелейших акушерских осложнений, которое может возникнуть во время как беременности, из-за сильного растяжения стенок матки большим плодом (более 4000 гр) или удара при авариях или падении, так и родов, в результате механических врачебных манипуляций, которые могут потребоваться при узком тазе матери, слабой родовой деятельности, неправильном положении ребёнка.
Разрыв, который может быть полным (повреждаются все слои матки) и неполным (разрыву подвергаются только слизистый и мышечный слои), сопровождают:
- сильная резкая боль, затрагивающая весь нижний отдел живота,
- кровотечения или кровянистые выделения,
- затруднённое мочеиспускание,
- сильная бледность кожи и слизистых,
- холодный пот,
- резкое снижение артериального давления и частоты пульса.
Данная ситуация требует срочной госпитализации, при которой усилия врачей направляются на скорейшее родоразрешение (проводится кесарево сечение), позволяющее сохранить жизнь ребёнку, и остановку кровотечения, восполнение обильных кровопотерь, предотвращение шока от неимоверных болей, позволяющих спасти жизнь матери.
Самопроизвольный аборт (выкидыш)
Является естественным (в том смысле, что неискусственным) прерыванием беременности в период первых 28 недель (самопроизвольное прерывание беременности на более поздних сроках называют преждевременными родами).
Причинами могут быть:
- имевшие случаи прерывания беременности искусственно;
- воспалительные процессы половой сферы;
- аномалии анатомического характера (недоразвитость);
- наследственность;
- постоянный стресс и перевозбуждения нервной системы;
- непосильно-тяжелая физическая работа;
- всевозможные травмы половых органов;
- несовместимость крови матери и будущего ребёнка.
Первыми симптомами, свидетельствующими о начале отслоения плодного яйца, являются усиленные сокращения матки, кровотечения (иногда обильные), схваткообразные боли в нижней части живота, часто очень сильные, повышение температуры.
Но, если плод был полностью отторгнут от стенок матки, то аборт уже неизбежен. Он может быть полным или неполным: в первом случае, выход плодного яйца происходит полностью из матки, её шейка закрывается и кровотечение исчезает, во втором — часть продуктов зачатия сохраняется в полости матки, шейка матки остаётся приоткрытой, обеспечивая свободный доступ инфекции, продолжаются кровотечения разной интенсивности, что может вызвать угрозу для жизни. Кроме того, существуют случаи, когда остаются совсем небольшие фрагменты плодного яйца, поэтому матка почти закрывается и кровотечения нет, но эти остатки могут стать материалом для образования полипов или источником инфицирования организма с тяжелыми последствиями. Именно поэтому, если случился выкидыш, консультация у гинеколога обязательна!
Гинекологические заболевания
Бартолинит
Заболевание, при котором воспаляется большая железа, называемая бартолиновой, находящаяся в преддверии влагалища. Происходит это в результате попадания различных микробов — трихомонады, хламидии, стафилококков, стрептококков, гонококков, кишечной палочки и др.
Провоцирующими факторами являются:
- повреждения слизистой оболочки, в т.ч. микро (например, в результате расчёсов);
- игнорирование правил личной гигиены;
- ведение беспорядочной сексуальной жизни;
- ношение обтягивающего белья;
- наличие хронических воспалительных заболеваний, в т.ч. кариеса;
- слабый иммунитет;
- частые переохлаждения.
Различают острую, подострую и хроническую форму.
Острая форма состоит из 3-х стадий:
- каналикулита, характеризующегося небольшим воспалением выводной протоки железы, проявляющееся покраснением кожи возле неё и выделением малого количества гноя при нажатии;
- ложного абсцесса, при котором выводной канал железы закупоривается, что нарушает отток секрета, имеющего гнойный характер, в результате большая половая губа опухает, сильно болит, особенно при движении и дефекации, температура тела достигает отметок 38-39 С;
- истинного абсцесса, при нём в полости формируется гнойная капсула, при этом состояние женщины ухудшается — температура поднимается до 40 С, половая губа приобретает ярко-красный цвет, ещё больше увеличивается в размерах и может достигнуть 7 см, при прикосновении к ней возникает резкая боль. Также могут увеличиться лимфоузлы в паховой области.
При не лечении острой или подострой формы, в редких случаях болезнь проходит сама, после того, как гнойник вскроется наружу, в преддверие влагалища (если он прорвётся во внутрь, то гной расплавит ткани, что грозит тяжёлыми осложнениями). Но чаще переходит в хроническую форму, при которой периоды нормализации состояния (наблюдаются слабые постоянные ноющие боли и дискомфорт во время полового сношения) и обострения (напоминают острое течение) чередуются между собой. При дальнейшем игнорировании симптомов наблюдается неравномерное уплотнение стенок выводного протока железы и образуется киста.
Диагностируется заболевание при гинекологическом осмотре. Дополнительно проводится исследование мазка из влагалища и гнойных выделений, с целью обнаружения возбудителя воспаления и его чувствительность к антибиотикам.
При лечении первых двух фаз острой формы назначается постельный режим с применением болеутоляющей, жаропонижающей, противовоспалительной и антибактериальной терапии, а также физиотерапия (УВЧ, магниты) на стадии выздоровления. При образовании истинного абсцесса производится операция по его вскрытию, удалению гноя и промыванию полости. Остальное лечение остаётся неизменным.
Хроническая фаза лечится долго и затруднительно. При обострении лечение идентично острому воспалению, в стадии ремиссии назначаются физиопроцедуры (грязи, магниты, УВЧ, озокерит, ванны с травяными отварами), массажи, витаминотерапия. Если обострение возникает часто, то прибегают к хирургическому вмешательству, заключающемуся в создании искусственного протока железы или, в крайних случаях, её полному удалению.
Киста яичника
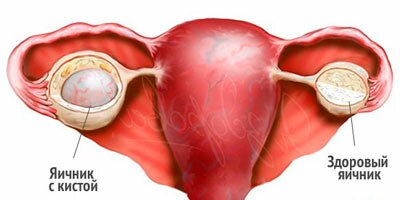 Является доброкачественным новообразованием и представляет собой опухоль на ножке с жидким содержимым.
Является доброкачественным новообразованием и представляет собой опухоль на ножке с жидким содержимым.
Причинами образования кисты могут быть:
- воспалительные процессы в женских половых органах;
- пониженная функция щитовидной железы;
- гормональный сбой;
- аборт и другие хирургические вмешательства.
Но, если киста начинает увеличиваться в размерах, то могут появиться следующие признаки:
- тупые боли внизу живота, усиливающиеся во время половых актов, большой физической нагрузки, мочеиспускания, которое становится частым;
- ложные позывы к дефекации, возникающие в результате давления кисты на кишечник;
- нарушения менструального цикла, появления боли при месячных;
- возникновение у женщины мужских признаков (избыточное оволосение внешних частей тела, огрубение голоса).
Диагностируется наличие кисты с помощью компьютерной томографии и ультразвука, исследований анализов крови и мочи на гормоны (ЛГ и ФСГ, эстроген, тестостерон), в сложных случаях может применяться пункция заднего свода влагалища и/или лапароскопия.
Лечение может заключаться в проведении гормональной терапии, применении иглорефлексотерапии, хирургическом вмешательстве по удалению кисты — всё зависит от размера новообразования, его типа, возраста пациентки, сопутствующих диагнозов.
Перекрут ножки кисты яичника
Является серьезным и опасным гинекологическим осложнением, в результате которого нарушается кровоснабжение кисты, что грозит некрозом, ишемией, венозным застоем, которые могут закончиться перитонитом, кровоизлиянием в опухоль или её разрывом.
Причины, по которым происходит перекрут до конца не выяснены, но предполагают, что это может быть связано с резкими движениями, быстрой переменой положения тела, физическим напряжением, в т.ч. во время занятий спортом или любовью, а также натуживанием во время акта дефекации или при частом переполнении мочевого пузыря.
При возникновении данного состояния женщина испытывает:
- внезапную интенсивную сильную имеющую режущий характер боль в нижних частях живота, которая может иррадиировать в крестец и ногу,
- тошноту и рвоту, не приносящие облегчение,
- тахикардию.
Также повышается температура тела до 39 С, падает артериальное давление, бледнеют кожные покровы, наблюдается дисфункция кишечника (понос или запор), появляются расстройства мочеиспускания и кровотечения из влагалища.
Диагностика включает в себя сбор и анализ жалоб больного, пальпацию живота, выявляющую его болезненность и напряжённость, УЗИ органов малого таза и брюшной полости, диагностическую лапароскопию.
Лечение должно быть незамедлительным и заключается в хирургическом вмешательстве, в ходе которого удаляется только киста или весь яичник целиком. Зависит это от многих факторов — типа опухоли, времени, прошедшего с момента перекрута, степени зажатости сосудов, сопутствующих заболеваний и многого другого.
Апоплексия (разрыв) яичника
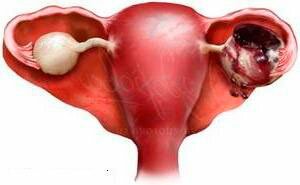 Неотложное состояние, опасное для жизни женщины, при котором может сильно болеть не только правый или левый бок внизу живота, но поясничная, пупочная, анальная область.
Неотложное состояние, опасное для жизни женщины, при котором может сильно болеть не только правый или левый бок внизу живота, но поясничная, пупочная, анальная область.
Также оно сопровождается:
- кровотечением в брюшную полость;
- обморочным состоянием, слабостью, появлением холодного пота;
- падением артериального давления;
- ускорением частоты пульса;
- тошнотой и рвотой;
- чувством жажды.
Но всё-таки чаще причиной разрыва служат:
- изменения в сосудистой деятельности органа, в результате варикозного расширения, склероза и других сосудистых патологий;
- недавние травмы, следствием которых стало образование гематомы;
- заболевания придатков матки или воспалительные процессы в них.
Сложность диагностики заключается в отсутствии специфических симптомов (также могут проявляться внематочная беременность и острый аппендицит), именно поэтому она включает целый ряд мер — опрос, пальпацию живота, двуручный гинекологический осмотр, УЗИ брюшной полости и малого таза, пункцию заднего свода, диагностическую лапароскопию.
Лечение при малом разрыве может быть консервативным, включает приём кровоостанавливающих, обезболивающих, спазмолитических, общеукрепляющих препаратов, но рекомендуется только женщинам, не собирающимся становиться матерью, поскольку оставшаяся кровь провоцирует образование спаек и бесплодие. Во всех остальных случаях рекомендуется лапароскопия — малоинвазивное хирургическое вмешательство, позволяющее быстро остановить кровотечение, полностью удалить кровь из брюшной полости, сохранить яичник и его функции.
Метроэндометрит
Заболевание, при котором воспаляется мышечная и слизистая оболочка матки, в результате проникновения в неё патогенных микроорганизмов — специфических (гонококки, хламидии, бледная трепонема, трихомонады) или неспецифических (стрептококки, кишечная палочка, клебсибела).
Провоцирующими факторами являются:
- заболевания половой системы;
- всевозможные хирургические вмешательства, в том числе аборт;
- лечебные и диагностические процедуры, в ходе которых может повредиться слизистый слой матки;
- установка маточной спирали;
- беременность и роды, т.к. во время них снижаются защитные функции организма.
Различают острое и хроническое течение болезни:
При остром, возникающим резко, неожиданно, чаще на третий-четвёртый день после проведения внутриматочных манипуляций, наблюдается повышение температуры до 38,5-39 градусов, появляются резкие боли в области лобка, сопровождающиеся кровянистыми и гнойными выделениями с гнилостным запахом, тошнота и рвота. При осмотре видно, что эндометрий утолщается, разрыхляется и покрывается гнойно-слизистым налетом или небольшими язвочками.
Хроническая форма возникает при недолеченной острой или в результате постепенного развития воспаления на фоне других заболеваний. Сопровождается светло-розовыми кровотечениями из матки, нарушением менструального цикла, тупыми, ноющими болями внизу живота, усиливающимися при надавливании на матку, которая увеличивается в размерах и приобретает шарообразную форму.
Диагностика основана на гинекологическом осмотре, по результатам которого назначаются анализы крови и бактериологические исследования мазков для определения инфекции. В случае, если после визуального осмотра возникают сомнения относительно диагноза, то берётся биопсия ткани эндометрия.
Лечение проводится в стационаре и его основой является применение антибактериальных препаратов, также назначаются обезболивающие, кровоостанавливающие, иммуномодулирующие средства. На стадии выздоровления подключается физиотерапия и грязелечение.
Мы рассмотрели ряд возможных причин, по которым появляется боль внизу живота у женщин. Конечно, это малая толика всех существующих заболеваний, которые, кроме того, могут комбинироваться между собой. Поэтому, чтобы избежать тяжелых, мучительных и опасных осложнений, при появлении первых признаков дискомфорта необходимо срочно обращаться к врачу. А ещё лучше не доводить до их появления и для этого нужно соблюдать элементарные правила гигиены, быть постоянной в выборе полового партнёра и вовремя проходить профилактические медицинские осмотры.