Каждый знает, что если болеет человек — это плохо, если болеет ребенок, который еще не умеет говорить, то это в 100 раз хуже. Если у ребенка ночью болит живот, то это сказывается на всех проживающих в доме: кто-то «сонным» идет на работу. А если один из родителей работает диспетчером авиалиний или железнодорожного транспорта, то становится важным и ясным для всех – как много в этом мире зависит от здоровья маленького человечка.
Содержание
Причины боли
Как у взрослых, так и у детей боли в животе, ещё их называют абдоминальными, могут возникнуть из-за заболеваний внутренних органов, таких как: печень, поджелудочная железа, желудок, почки, аппендикс и многих других, так и при заболеваниях мышц, связок, сухожилий. При этом. у детей, особенно в раннем возрасте, нередко возникает псевдоабдоминальный синдром, которому свойственны некоторые особенности: дело в том, что у детей при некоторых заболеваниях — отит, менингит, остеомиелит, наблюдаются повышенная температура, частая рвота, нарушается работа кишечника (понос или запор), т.е. наблюдаются все симптомы, как при острых кишечных инфекциях. Но, когда ребенок находится в покое или спит, то врачу удается определить, что живот не твердый, доступный, безболезненный (раз ребенок не просыпается) и значит причина острого состояния не в кишечных заболеваниях, что требует дополнительных диагностических мероприятий, выявляющих истинное заболевание.
Итак, основными причинами болей в животе у детей являются:
- повышенная эмоциональная нагрузка;
- наличие глистов;
- инфекционные заболевания, в т.ч. простудные (грипп, ангина, пневмония и пр);
- заболевания органов ЖКТ, в т.ч. аппендицит;
- болезни мочеполовой системы;
- отравления различными веществами.
Боли различаются по характеру проявления:
- схваткообразные — боль наступает волнами и неожиданно;
- постоянные – проявляются при усилении происходящего воспаления в организме.
Боли различаются по происхождению:
- Соматические боли возникают при раздражении чувствительных рецепторов спинномозговых нервов. Соматические рецепторы имеются в желчных протоках, в мочеточниках и париетальной брюшине и потому, такие боли называют еще париетальными. У этих болей определяется четкая локализация.
- Висцеральные боли, при которых проводниками болевых ощущений являются стволы нервной системы. Эти боли характеризуются отсутствием четкой локализации и образуются в результате сильной перистальтики, спазма мышц центрального происхождения или колики.
- Психогенные боли — проявляются в виде колик в животе, обычно возникают у сильно эмоциональных детей. Часто сочетаются с болями в голове, также могут появиться тошнота, расстройство желудка, повыситься температура и артериальное давление. Спровоцировать данное состояние могут испуг, неопределенность, страх перед неизвестностью, необходимость куда-то ехать или лететь.
Возможные заболевания в зависимости от возраста
Понятие ребёнок подразумевает большую группу детей в возрасте от 0 до 18 лет, поэтому и причины, и течение болезни, и некоторые симптомы, будут сильно отличаться в зависимости от возраста. Ниже рассмотрим, почему возникают боли, мучающие детей самых разных возрастных групп, и каковы причины, их вызывающие.
До 1 года
Колики
Проявление боли у новорожденных является естественным процессом становления работы желудочно-кишечного тракта, в условиях вне утробного существования. В это время еще не сформирована микрофлора кишечника, плохо переваривается и усваивается пища, что и приводит к процессу брожения и газообразования. Приступы кишечных колик у новорожденных могут продолжаться по 4 часа, с небольшими перерывами, у детей возрастом 3 и 4 месяца — 1.5-2 часа.
При кишечной колике возникают тошнота, рвота, запор. Дети беспокойно ведут себя, не могут уснуть, поджимают ножки к животику, от частого и непрерывного плача может подняться температура.
Основные факторы, провоцирующие появление колик:
- Несбалансированный рацион матери. Если малыш находится на грудном кормлении, то большое значение имеет то, чем питается сама мама. Чрезмерное употребление жирной, жареной, копченой пищи, шоколада, квашеной капусты приводит к болям в животе у ребенка.
- Переедание. Иными словами, если малыш съел больше, чем может переварить его организм, то происходят процессы брожения не переваренной пищи, образуя газообразование, при этом стенки кишечника испытывают давление, в результате чего возникает боль.
- Неправильная техника кормления грудью или из бутылки с соской, если ребёнок получает искусственное питание. В результате сосательного рефлекса малыш захватывает воздух и как бы проглатывает его, а следом заливает его молоком. Попавшему в организм воздуху некуда деваться, и он давит на стенки кишечника, вызывая дискомфорт и тяжесть. В таком случае нужно дать ребенку отрыгнуть воздух из кишечника. Поможет в этом его ношение в вертикальном положении после еды.
Могут помочь в борьбе с коликами:
- Лёгкие массажи. Между приёмами пищи ребенка кладут на животик или на бочок и осуществляют руками лёгкие продольные движения по его телу — от плеч к ногам, провоцируя выход газиков.
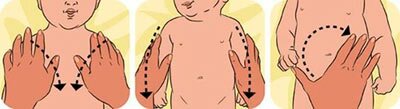
- Физические упражнения. Чадо кладут на спинку и прижимают поочередно ноги к его животику, приговаривая ласковым голосом: “Маленькие ножки побежали по дорожке”. Такая игра улучшит не только пищеварение, но и эмоциональное состояние ребёнка. Кроме того, инстинктивно поняв, что от таких движений ему становится лучше, ребёнок их будет совершать сам во время приёма воздушных ванн или просто в кроватке. При этом будут тренироваться мышцы живота и ног, что ещё никому не повредило.
- Строгий режим дня. У ребёнка должен быть чёткий распорядок кормления, прогулок, сна — только тогда его организм будет работать, как швейцарские часы.
Дисбактериоз
Характеризуется изменением состава микроорганизмов, которые находятся в кишечнике, что способствует появлению гнилостных бактерий, и слизистая оболочка толстой кишки начинает страдать от воспаления. Происходит нарушение усвояемости витаминов группы В, отсутствие которых приводит к появлению запора, что в свою очередь усиливает дисбактериоз.
Результатами этих процессов могут стать:
- вздутие живота и метеоризм;
- неприятный запах изо рта и повышенное слюноотделение;
- сухость кожных покровов и стоматит на слизистых;
- запор может смениться поносом, продолжающимся более 2-3 дней, с преобладанием пенистой слизи зеленого цвета и кровянистыми прожилками;
- отсутствие аппетита;
- заметное отставание в весе.
Причиной дисбактериоза у детей могут стать следующие причины:
- патологии при родах и длительное нахождение в родильном доме;
- инфекционные заболевания (респираторно-вирусные, кишечные, гнойничковые и пр), которые требуют приёма антибиотиков и противовоспалительных препаратов;
- физиологическая незрелость моторной функции кишечника;
- нарушенная работа ЖКТ (рвота, срыгивание, запоры, нарушение всасывания и дисфункция кишечника);
- первичный иммунодефицит;
- позднее прикладывание к груди;
- отсутствие грудного вскармливания или ранний перевод ребенка на искусственные молочные смеси;
- неблагоприятная психологическая атмосфера в доме, постоянные стрессы.
С целью диагностики проводятся лабораторные анализы кала на дисбактериоз, на условно-патогенную микрофлору и копрограмму.
При лечении дисбактериоза назначаются лекарственные препараты, в состав которых входят бактерии, аналогичные по составу тем, что присутствуют в нормальной микрофлоре.
От 1 года до 3 лет
Кишечный грипп
Острое кишечное вирусное заболевание. Другие его названия — желудочный грипп, вирусный гастроэнтерит или ротавирусная инфекция. Передается в результате прямого контакта с больным. Источником заражения может служить инфицированная вода, еда и игрушки.
Болезнь опасна для малышей, у которых еще не сформировалась собственная защита в виде иммунитета, а также для тех, у кого иммунная система уже ослабла.
Болезнь характеризуется коротким инкубационным периодом – от нескольких часов до суток, реже до 3-5 дней, стремительным началом и появлением интенсивных и нарастающих болей в животе.
Также болезнь сопровождают:
- тошнота и многочисленная рвота;
- понос с примесью слизи и иногда с кровью;
- головокружение и головные боли;
- высокая температура, до 38-39 градусов;
- озноб и слабость.
Диагностику проводят на основе лабораторных анализов кала, мочи, крови. В случае выявления данного заболевания, ребенок подлежит госпитализации в инфекционный стационар, где ему промывается желудок и назначается дезинтоксикационная и антибактериальная терапия. Когда ребенок начинает выздоравливать, то применяются препараты, восстанавливающие микрофлору кишечника — Линекс, Бифиформ, Хилак форте.
Цистит
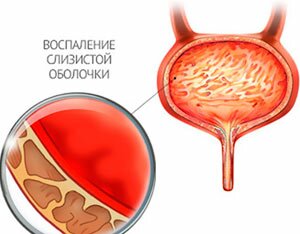 Бывает острым и хроническим. Второе, обычно, возникает при недолечености первого. Возникает при заболевании органов мочевыделительной системы, как у девочек, так и мальчиков. Проявляется тупыми, режущими, острыми болями, усиливающимися в конце мочеиспускания, которое становится частым, но малыми порциями. Моча характеризуется темным цветом, мутностью, неприятным запахом. Часто поднимается температура, появляется лихорадка с ознобом.
Бывает острым и хроническим. Второе, обычно, возникает при недолечености первого. Возникает при заболевании органов мочевыделительной системы, как у девочек, так и мальчиков. Проявляется тупыми, режущими, острыми болями, усиливающимися в конце мочеиспускания, которое становится частым, но малыми порциями. Моча характеризуется темным цветом, мутностью, неприятным запахом. Часто поднимается температура, появляется лихорадка с ознобом.
Причиной является инфекция, попавшая в мочевой пузырь, которая может дать о себе знать в результате:
- переохлаждения организма ребенка во время прогулки, когда он бегает по бетонному или кафельному полу, плитке или сидит на мокрой, холодной поверхности, даже в теплом помещении или в летний период;
- купания ребенка в холодной воде при закаливании;
- нахождения на сквозняке;
- долгого играния игрушками под холодной водой из под крана;
- постоянных запоров;
- длительной катетеризации.
Диагностика включает в себя общие анализы крови и мочи, в которых обычно обнаруживаются повышенные лейкоциты, эритроциты и белок, а также исследование бактериального посева. Из инструментальных методов можно выделить — УЗИ, цистоскопию, которую иногда сочетают с хромоцистоскопией, уретроскопию.
Лечение заключается в строгом соблюдении рекомендаций врача, которые включают:
- приём медикаментозных препаратов — обычно это щадящие антибиотики, противовоспалительные, мочегонные, обезболивающие средства;
- постельный режим;
- употребление больше обычного чая с молоком, компотов, морсов, воды;
- тёплые компрессы на нижнюю часть живота;
- диету, исключающую употребление консервов, острой и жирной пищи, соусов, приправ, копченостей;
- частое подмывание;
- отказ от подгузников.
Широко применяется лечение травами, но в каждом конкретном случае необходима консультация лечащего врача, дабы не сделать хуже.
От 3 до 7 лет
Гельминтоз (острицы, аскариды)
Болезнь вызывается паразитическими червями – гельминтами или глистами, которые попадают в организм при проглатывании зрелых яиц и личинок с пищей. Личинки некоторых видов попадают в организм через кожу при укусах насекомых.
В зависимости от вида подразделяются на:
- трематодозы (сосальщики)
- цестодозы (ленточные черви)
- нематодозы (круглые черви)
Симптомами заболеваний являются:
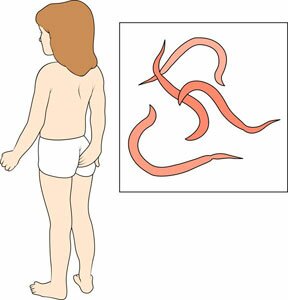
- внезапно появляющиеся и быстро проходящие, но частые боли в животе;
- головокружение;
- раздражительность;
- частое общее недомогание и повышенная утомляемость;
- запоры или поносы;
- тошнота и рвота;
- неспокойный сон со скрежетом зубами;
- потеря веса или отставание в росте, по сравнению со сверстниками;
- сильный зуд анального отверстия, особенно вечером и по ночам (характерный признак заражения острицами).
Диагностируется заболевание на основании лабораторных исследований: копрограммы для выявления аскарид, и соскоба из анального отверстия при подозрении на энтеробиоз. Кроме того, для подтверждения диагноза могут потребоваться результаты общего анализа крови, рентгенологического и серологического исследований.
Лечение проводится медикаментозное с целью уничтожения и выведения паразитов из организма. При этом многие препараты, которые используются от гельминтов, обладают рядом побочных действий, поэтому выбор лечения осуществляется только врачом и проводится в зависимости от степени заражения и физического состояния ребенка.
Из народных средств помогает молоко вареное с чесноком или глотание кусочков чеснока натощак. Также существует такой рецепт: очищенные семена тыквы объемом 1 стакан съедают в течении 10-15 минут, запивая небольшим количеством воды или молока, а через два часа принимают слабительное.
Запоры
Это такое состояние, когда задержка стула наблюдается более 24-48 часов. При этом снижается аппетит, появляется тошнота, отрыжка, ухудшается сон, в т.ч. ночной. Боли при запорах возникают из-за газообразования и растяжения стенок кишечника. Имеют нарастающий характер и проявляются в правом и левом боках, внизу живота, в области спины и поясницы.
Запоры могут возникнуть у детей по разным причинам:
- при смене обстановки, длительной поездке и нарушенном при этом режиме питания;
- при подавлении ребенком позывов к опорожнению кишечника во время интересной игры со сверстниками, из-за боязни, что они уйдут до его прихода или родители не отпустят его гулять снова;
- когда рядом находятся посторонние люди.
В таких случаях запор продолжается непродолжительное время, работа кишечника восстанавливается при вхождении в обычный жизненный ритм.
В других случаях причиной запора служат различные заболевания, и сам запор в этом случае является их симптомом.
Возможные заболевания, при которых наблюдается запор:
- болезни желудка и желчных путей;
- образование спаек в брюшной полости;
- нарушение работы почек;
- психические расстройства.
Диагностика включает в себя перкуссию и пальпацию, исследования кала и мочи, колоноскопию и ирригоскопию.
При лечении назначаются соли магния сульфата — английская соль, натрия сульфата – глауберовая соль, минеральные гейзерные — карловарская соль. Действие данных препаратов основано на задерживании воды в кишечнике, в результате чего разжиженные каловые массы легче выходят из организма. Также, большая роль в устранении запоров отводится физической активности, режиму питания, обязательно включающему в себя завтрак, и диете, в состав которой должно входить больше фруктов, грубой клетчатки и меньше жирной пищи, обязательное употребление минимум 1.5 л воды в день. В крайних случаях помогут клизмы, но их частое употребление грозит дисбактериозом.
Народная медицина предлагает такой метод от запора: две чайные ложки семян укропа измельчить и залить двумя стаканами кипятка, закрыть крышкой и настаивать 10 минут. Затем процедить и остудить. Принимать по одной столовой ложке три раза в день за 30 минут до еды
От 7 до 13 лет
Аппендицит
 Бывает острым и хроническим. Заболевание возникает при воспалительных процессах во внутреннем органе, который называется аппендикс, являющимся отростком слепой кишки.
Бывает острым и хроническим. Заболевание возникает при воспалительных процессах во внутреннем органе, который называется аппендикс, являющимся отростком слепой кишки.
Возникновению аппендицита способствуют:
- запоры, в результате которых каловые массы могут пережать просвет, посредством которого аппендикс соединен со слепой кишкой;
- глисты, которые могут попасть в отросток и развить там свою бурную деятельность;
- плохое переваривание белковой пищи, остатки которой попадают в отросток и там начинают гнить, в результате чего развивается воспалительный процесс.
При остром течении болезни, боли возникают в районе пупка, не имеют четкой локализации — может болеть и в левом боку, и в средней части живота. У детей болевые ощущения имеют «размытый» и слабый характер. По мере нарастания воспаления, боль локализуется внизу живота справа и усиливается, начинает сопровождать каждое движение и бывает настолько резкой, что появляется холодный пот. Дополнительно появляются тошнота, рвота, происходит повышение температуры до 38-39 градусов.
Диагностируется заболевание:
- пальпацией;
- лабораторной диагностикой крови, при которой на наличие заболевания указывают повышенное содержание лейкоцитов и увеличенная скорость оседания эритроцитов (СОЭ);
- лапароскопией, позволяющей наглядно оценить состояние отростка.
Хронический аппендицит появляется после приступа острого, при котором боли прошли, человек не был доставлен в больницу, как говорится — все обошлось! Но процесс-то воспаления продолжается, и хронический аппендицит в любую минуту может перейти в острый, и тогда операция неминуема. Из практики известно, что с хронической формой аппендицита люди живут несколько десятков лет, но по какой-то причине операция не производится, вплоть, до острого приступа.
Гастрит и гастродуоденит
Гастрит — заболевание желудка, возникающее при воспалении его слизистой оболочки.
Гастрит бывает острым и хроническим.
Причины острого гастрита:
- основу питания ребенка составляет жирная, жареная, острая пища и большое количество газированных напитков;
- между едой большие временные промежутки;
- появление бактерии хеликобактер пилори в организме;
- осложнение инфекционных заболеваний.
Проявляется заболевание через несколько часов после приема пищи — возникают отрыжка, чувство тошноты, неприятное тянущее давление в подложечной области. При рвоте обнаруживаются остатки пищи, во рту оседает неприятный привкус горечи из-за присутствия желчи. Кроме того, все эти проявления сопровождаются головной болью, общей слабостью и повышением температуры.
При таком состоянии ребенка лучше уложить в постель, дать тёплое питьё (чай, воду), адсорбирующие средства (активированный угль, Смекту) и вызвать врача.
Хронический гастрит возникает при нарушениях секреторно-моторной деятельности желудка, которые провоцируют сохранение неправильного питания, курение, алкоголизм, длительный приём некоторых лекарственных средств.
В случае, если вместе с желудком воспалению подвергается 12-ти перстная кишка, то говорят о возникновении гастродуоденита, являющегося одной из форм хронического гастрита.
Симптомы и характер болей имеют сходство с проявлениями острого гастрита, единственное рвота становится реже, в основном её заменяет изжога, также появляются расстройства в работе кишечника в виде поносов или запоров.
Диагностика гастрита и гастродуоденита проводится следующими методами:
- визуальным осмотром, на котором выявляются клинические признаки заболеваний и намечается план дальнейших обследований;
- эзофагогастродуоденоскопией или фиброгастродуоденоскопией, при необходимости с биопсией, — являются самыми информативными и достоверными методами диагностики;
- взятием анализов крови — клинического, биохимического и общего анализа мочи, на основе которых выявляется уровень воспаления и возможные сопутствующие заболевания печени, поджелудочной железы;
- исследованием кала на наличия глистов;
- УЗИ брюшной полости, которое помогает определить общее состояние всех органов.
Лечение, наравне с приемом спазмолитических, ферментных, антибактериальных препаратов, включает в себя достаточно строгую диету, при которой разрешены:
- постные супы,
- бульоны овощные или из диетического мяса (курица, телятина, кролик),
- жидкие каши,
- картофельное пюре,
- котлеты из постного мяса, приготовленные на пару,
- отварная или запечённая рыба,
- яйца всмятку и омлеты,
- неострый сыр, кефир, творог и творожные запеканки
- натертые овощи и фрукты, лучше вареные,
- хлеб чёрный, если белый, то не сдобный и подсушенный,
- из напитков — кисель, некрепкий чай, лучше травяной, какао на воде, отвары из сухофруктов, овощные и фруктовые соки.
При этом вся пища должна соответствовать температуре тела человека, быть свежеприготовленной и употребляться в одно и то же время, не меньше 5-6 раз в день, но маленькими порциями.
Кроме того, боли в животе в младшем школьном и подростковом возрасте могут быть связаны с эмоциональными переживаниями, частыми стрессами от избытка информации, большой учебной нагрузкой, проблемами с одноклассниками и/или учителями. Заподозрить именно эту причину болей можно, если ребёнок с неохотой идёт в школу, на ваши вопросы о его школьной жизни отвечает односложно или начинает огрызаться, дерзить, у него появились/участились плохие оценки. Решить проблему поможет спокойный доверительный разговор сначала с чадом, а затем с классным учителем.
От 13 до 18 лет
В эти годы происходит взросление человека, организм перестраивается, и появляющиеся боли имеют чисто физиологический характер, связанный с половым созреванием. Данный период характеризуется неустойчивостью вегетативной, нервной и эндокринной систем, перенапряжением психических и физиологических процессов.
Это время характеризуется:
- появлением вторичных половых признаков (появляются волосы на лобке и в подмышечной области);
- появлением менструаций и ростом молочных желез у девочек;
- изменением голоса и тембра и появлением поллюций у мальчиков;
- резкой прибавкой в весе и росте.
У девочек, в результате гормональной перестройки, могут наблюдаться припухлости в области молочных желез, при пальпации которой ребенок чувствует небольшую боль. Такое образование может увеличиться под соском до 10 см в диаметре, и из соска возможно появление прозрачных или кровяных выделений. Данное образование при нормализации гормонального фона самостоятельно рассасывается. Для диагностики данного проявления назначается УЗИ, с целью предотвращения каких-либо осложнений, например, мастита.
Неравномерное развитие костей скелета влечет за собой нарушение координации движения. Ребенок становится неуклюжим, угловатым, но со временем это проходит. Данное явление опасно развитием нарушения осанки и появления сколиоза.
В этом возрасте возможны отклонения в работе сердечно-сосудистой системы, в связи с тем, что сердце увеличивается в размере. В этом случае нужно пройти обследование у кардиолога и сделать электрокардиограмму.
В результате взросления ребенка, изменениям подвержена их нервная и иммунная система. В этом случае происходит снижение защитных функций организмов, адаптационные и приспособительные функции снижаются по отношению к внешним воздействиям и раздражителям. Поэтому дети, которые не болели в раннем детстве характерными для того периода болезнями, например корью или ветрянкой, могут заболеть ими. При этом в подростковом периоде данные заболевания переносятся тяжелее и могут грозить многочисленными осложнениями.
Дети быстрее устают, жалуются на боли в животе, у них чаще наблюдается повышение температуры и головная боль. В этом возрасте возбуждение нервных процессов преобладает над торможением, что сказывается на взаимоотношениях между родителями, сверстниками и учителями. Характер меняется, когда нарушается гормональный фон и повышается уровень тестостерона в крови у мальчика. В таких случаях ребенку может помочь детский психолог или хороший наставник.
Одним из самых неприятных внешних явлений в этом возрасте являются угри на коже лица, которые являются следствием гормонального взрыва, возникая в результате активности сальных желез. Главное – своевременно очищать кожу, не давить угри, обрабатывать места поражения специальными косметическими средствами. В этом случае поможет врач-дерматолог советами по выбору необходимого лечения, подбором необходимых средств. Поможет также употребление в меньших дозах жирных, острых, маринованных продуктов, жиров, конфет, шоколада.
В каких случаях необходим срочный вызов «скорой помощи»
- Дыхание ребенка затруднено хрипами, шумами в груди и прерывистым дыханием, сопровождается высокой температурой. Наблюдается изменение цвета кожных покровов, выделение слез при кашле.
- Тошнота, практически непрерывная рвота, сопровождающиеся болью в животе, высокой температурой, частыми поносами с кровяными выделениями.
- Беспричинная агрессия сменилась странной сонливостью, при которой ребёнка сложно разбудить. Может сопровождаться самопроизвольным выделением каловых масс с неприятным запахом.
- Появление судорог, сопровождающихся «ненормальным взглядом» и необычным поведением.
- Сухие губы и язык, резкое изменение черт лица – выраженная заостренность, необычная бледность, плач без слез.
Боль в животе, высокая температура, ночной понос, появление рвоты и тошноты каждый вечер – вот несколько состояний малыша, указывающих на раздражение и заболевание внутренних органов и являющихся опасными для его жизни. Будьте внимательны к ребенку и обращайте внимание на любое необычное его поведение. Знайте — чем быстрее вы вызовите службу медицинской помощи, тем больше шансов вы оставите ребенку на жизнь!