Расстройство желудка и боль в эпигастрии наиболее часто встречаются в детском возрасте. Несмотря на различные причины возникновения, последствия заболеваний, которые их вызывают, могут быть достаточно тяжелыми – от быстрого обезвоживания организма до необходимости экстренной врачебной помощи и госпитализации.
Для быстрого определения причины диареи и болей в животе, нужно обращать внимание на интенсивность, локализацию боли и сопутствующие симптомы. Не менее важно знать безопасные способы облегчения состояния малыша до осмотра врачом.
Содержание
Основные причины
Факторы, провоцирующие нарушение стула, могут иметь инфекционный или неинфекционный характер. Педиатры классифицируют подобные расстройства у детей следующим образом:
Инфекционные заболевания
Дизентерия
 Инфекционная болезнь, распространенная в осенне-летний период, что объясняется наличием большого количества фруктов, которые ребенок может употреблять в немытом виде, а также благоприятными условиями размножения на них бактерий. Максимальная восприимчивость у детей к болезни в первые 3 года жизни, а после перенесенного заболевания вырабатывается нестойкий иммунитет, допускающий повторное заражение.
Инфекционная болезнь, распространенная в осенне-летний период, что объясняется наличием большого количества фруктов, которые ребенок может употреблять в немытом виде, а также благоприятными условиями размножения на них бактерий. Максимальная восприимчивость у детей к болезни в первые 3 года жизни, а после перенесенного заболевания вырабатывается нестойкий иммунитет, допускающий повторное заражение.
Причина болезни – несоблюдение правил гигиены, употребление зараженной пищи/воды и контакт с больным человеком, из-за чего в пищеварительный тракт попадают бактерии, вызывающие шигеллез или амебиаз.
Острота симптомов зависит от количества попавшей инфекции. Инкубационный период продолжается от 1 часа до нескольких дней, после которого наступает острое начало — схваткообразная боль в подвздошной области живота, повышенная температура тела, сильная диарея, при которой стул частый (до 25 раз в сут. при тяжелом течении), в первое время обильный, а после скудный, зеленого цвета, со слизью и прожилками крови. Часто случаются характерные болезненные ложные позывы, приводящие к зиянию анального отверстия у маленького ребенка, а иногда к выпадению прямой кишки. Далее проявляется интоксикация со рвотой, головная боль и вялость. Живот при прощупывании болезненный, отмечается урчание.
Диагноз дизентерии ставит педиатр или детский инфекционист после получения результатов анализа кала, серологического анализа крови, ПЦР, ректоманоскопии.
Особенности лечения зависят от тяжести протекания патологии. Лечение может проводится дома или в детском инфекционном отделении и включает строгий постельный режим, обязательную регидратацию для защиты организма ребенка от обезвоживания, антибактериальную и симптоматическую терапию, диетическое питание.
Ротавирусный понос или «кишечный грипп»
Данное заболевание наиболее часто поражает детей в возрасте от 6 мес. до 2 лет. В группах детей инфекция может вызывать массовую острую диарею, поражая тонкий кишечник и вызывая гастроэнтерит. В результате нарушается пищеварение, а сильный понос приводит к обезвоживанию.
Заражение ротавирусом происходит от больного человека или здорового вирусоносителя, главный механизм передачи – пищевой. После инкубационного периода (1-5 дней) начинаются схваткообразные боли в области живота, слабость. Характерное развитие болезни у ребенка начинается с того, что, проснувшись вялым, он может вырвать на голодный желудок, или рвота начинается после приема пищи или воды. При этом отмечается отсутствие аппетита, постепенно растет температура, поднимаясь до 38°С, которая плохо сбивается медикаментами. После появляется обильная диарея, имеющая желтоватый цвет и кислый неприятный запах, краснеет конъюнктива глаз, слизистая зева и небных дужек.
Диагностирует заболевание педиатр или инфекционист, руководствуясь клиническими симптомами и эпидемиологическими предпосылками, подтверждение диагноза проводится при помощи электронной микроскопии.
Специфической терапии при ротавирусной инфекции не существует, проводится симптоматическое лечение со снижением температуры, активной регидратацией, приемом ферментных препаратов и сорбентов, специальной диеты.
Сальмонеллез
 Инфекционная болезнь, передающаяся в основном от животных, в том числе и домашних. Заражение происходит, когда микроорганизм Сальмонелла попадает в ЖКТ. Дети заражаются от взрослых носителей (в детсадах от обслуживающего персонала) или через продукты животного происхождения, содержащие инфекцию. Наиболее чувствительны к заражению дошкольники. Новорожденные «подхватывают» инфекцию от персонала больницы и предметы ухода.
Инфекционная болезнь, передающаяся в основном от животных, в том числе и домашних. Заражение происходит, когда микроорганизм Сальмонелла попадает в ЖКТ. Дети заражаются от взрослых носителей (в детсадах от обслуживающего персонала) или через продукты животного происхождения, содержащие инфекцию. Наиболее чувствительны к заражению дошкольники. Новорожденные «подхватывают» инфекцию от персонала больницы и предметы ухода.
Симптомами болезни являются:
- наличие зловонного поноса с кровью и частицами непереваренной пищи,
- высокая температура,
- тошнота,
- выраженная интоксикация,
- признаки обезвоживания.
Также наблюдается умеренное вздутие живота и урчание при пальпации, диарея продолжается 2-3 недели.
Диагностика болезни проводится педиатром: врач обращает внимание на интенсивно обложенный язык, боль и урчание в подвздошной области справа, метеоризм, энтеритный стул, имеющий неприятный запах. Для установки точного диагноза производят бакпосев рвотной, каловой массы, промывной воды желудка и кишечника, берут анализы крови и кала, в т.ч. на копрограмму.
Лечение детей при сальмонеллезе комплексное: обеспечивается антибактериальная и диетотерапия, коррекция обезвоживания, выведение из организма токсинов. Госпитализация требуется только при тяжелой форме болезни и детям в возрасте до 1 года, ослабленным сопутствующим заболеванием.
Гастроэнтерит
Образуется болезнь в результате воспаления слизистого слоя желудка и тонкой кишки. Обычно развивается на фоне других заболеваний — вирусных (ротавирус, аденовирус и др), бактериальных (дизентерия, сальмонеллёз и др), паразитарных (аскаридоз, лямблиоз и др), а также аллергий и повышенной чувствительности.
Кроме того, может стать следствием:
- отравления грибами, незрелыми фруктами или химическими веществами,
- приёма нестероидных противовоспалительных лекарств,
- постоянного переедания,
- частого употребления необычайно острой пищи.
В зависимости от причины, вызвавшей гастроэнтерит, характер и острота симптомов (сила боли, вид стула, высшие отметки температуры и др) и неожиданность их появления могут сильно разниться, но при этом набор признаков обычно неизменен и состоит из:
- боли в животе;
- тошноты и рвоты;
- поноса;
- боли в мышцах;
- температуры;
- слабости.
Полная картина заболевания определяется после лабораторных исследований — мочи, кала, крови, рвотных масс, а также проведения УЗИ и эзофагогастродуоденоскопии.
Больные дети подлежат обязательной госпитализации. Лечение начинается с промывания желудка, а также проведения регидратационной и деинтоксикационной терапии, при этом ребенку прописывается постельный режим и водно-чайная диета с легко усвояемой пищей. Постепенно происходит переход на обычную пищу, а также назначаются препараты, восполняющие дефицит витаминов и восстанавливающие нормальную микрофлору кишечника и его слизистую оболочку. Также, на этом этапе к положительным результатам приводит применение физиотерапии.
Заболевания пищеварительной системы
Панкреатит
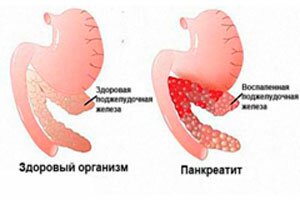 Это автокаталитическое заболевание поджелудочной железы, при котором усиливается активность собственных панкреатических ферментов. Распространенность среди детей с заболеваниями в ЖКТ – 2-25%. Протекание болезни у детей отличается от взрослых характерными особенностями и может развиваться на фоне нарушения оттока панкреатического секрета, желчного и 12-перстной кишки, аскаридоза, тупых травм живота, болезней в ЖКТ.
Это автокаталитическое заболевание поджелудочной железы, при котором усиливается активность собственных панкреатических ферментов. Распространенность среди детей с заболеваниями в ЖКТ – 2-25%. Протекание болезни у детей отличается от взрослых характерными особенностями и может развиваться на фоне нарушения оттока панкреатического секрета, желчного и 12-перстной кишки, аскаридоза, тупых травм живота, болезней в ЖКТ.
Причиной является патологическое воздействие на орган собственных активированных ферментов, которые повреждают ткани, железы и протоки. Саморазрушение вызывает в железе воспаление, а образование токсических продуктов распада ведет к сильной общей интоксикации.
Симптомы панкреатита у детей отличаются более легким протеканием с редкими случаями развития тяжелой формы. Острая форма у детей старшего возраста характерна острой приступообразной болью, опоясывающей или иррадиирующей в правое подреберье. Диспепсическим расстройствам характерна тошнота, многократная рвота, диарея, часто имеющая светло-серый оттенок, метеоризм, бледность кожи, цианоз и мраморность конечностей, белый налет и сухость во рту, возрастающая интоксикация, раздражение брюшины. При хронической форме снижается аппетит, периодически возникает ноющая боль в эпигастрии, которую усугубляют неправильное питание, физическая или эмоциональная нагрузка. При этом наблюдаются изжога, тошнота, чередование диареи и запоров, потеря веса.
Диагностика заболевания у детей проводится педиатром на основании исследований крови и мочи, копрограммы, УЗИ и КТ брюшины, рентгеноскопии.
Лечение включает в себя щадящую диету, применение ферментных препаратов и антибиотиков, антисекреторных и спазмолитических средств. В крайнем случае может потребоваться оперативное вмешательство.
Холецистит
Это воспалительная патология желчного пузыря с поражением желчных путей, протекающая в острой или хронической форме. У детей является одним из самых распространенных заболеваний, при этом острая и гнойная формы встречаются очень редко.
Причиной является попадание инфекции – палочек, протеев, кокков, на фоне лямблиоза или глистной инвазии желчевыводящих путей.
При возникновении болезни ребёнок жалуется на горечь во рту, боль в правом боку под ребром, иногда приступообразную, болезненность при надавливании в данную область. Также наблюдаются тошнота, диарея, повышение температуры, неприятный запах изо рта. При этом у старшей возрастной категории детей симптомы более отчетливые, у младшей практически не наблюдаются.
При диагностике болезни педиатр обращает внимание на приступообразную боль справа под ребром после употребления острой или жирной еды, тошноту и рвоту, увеличение печени. Подтверждают диагноз дуоденальное зондирование, холецистография, анализ крови.
Лечение включает в себя:
- обязательный постельный режим,
- прием антибиотиков и желчевыводящих средств,
- физиотерапию,
- корректировку диеты.
Связанные с питанием (алиментарные)
Диспептический понос
 Причиной расстройства выступает реакция организма на неправильно подобранный рацион питания ребенка, в результате чего пища полноценно не переваривается, т.к. наблюдается нехватка ферментов поджелудочной железы и печени.
Причиной расстройства выступает реакция организма на неправильно подобранный рацион питания ребенка, в результате чего пища полноценно не переваривается, т.к. наблюдается нехватка ферментов поджелудочной железы и печени.
Симптомами являются учащенный стул консистенцией от кашицы до воды с хлопьями, в котором заметны примеси слизи, зелени, желтоватые и беловатые комки, температура – 37-37,5°С, при которой ребенок периодически капризничает.
Диагностика производится педиатром или гастроэнтерологом на основании анализов крови и кала, исследований ЖКТ с целью исключения заболеваний, имеющих сходные симптомы.
Лечение включает:
- постоянную регидратацию,
- применение ферментных препаратов и витаминов группы В, при микробных процессах назначают кишечные антисептики,
- соблюдение гигиенических условий и режима дня.
Токсический понос
Причиной является почечная недостаточность, вызванная отравлением ртутью или мышьяком.
Проявляется заболевание сильной интоксикацией, в результате которой появляются диарея, тошнота, рвота, желудочные колики, повышенное слюноотделение.
Диагноз ставится на основание исследований крови, мочи и рвотной массы. Лечение включает промывание желудка, использование сорбентов, регидратацию, применение антидотов.
Медикаментозный понос
Возникает в результате неправильно подобранных лекарственных средств, подавляющих работу кишечника и вызывающих дисбактериоз.
Симптомы, диагностика и лечение аналогичны токсическому отравлению.
Пищевая аллергия
Причиной является высокая индивидуальная восприимчивость иммунной системы к отдельным компонентам пищи, которые в ней содержатся. Может возникнуть в результате неправильного питания женщины при беременности или прикорма ребенка.
Проявляется заболевание:
- кожной реакцией (сыпь, пятна на коже, узелки, пузырьки, зуд),
- тошнотой,
- рвотой,
- кишечной коликой,
- поносом.
Диагностика заключается в исследовании врачом аллергологом фактора наследственности, анализов крови и кожных проб.
Лечение включает корректировку личной гигиены, диеты и среды обитания ребенка, применение антиаллергических препаратов.
Пищевое отравление
 Может возникнуть в результате употребления в пищу заведомо ядовитых продуктов (грибов, ягод, частей и семян растений) или токсичных химических веществ, а также пищи, содержащей токсины или болезнетворные микроорганизмы.
Может возникнуть в результате употребления в пищу заведомо ядовитых продуктов (грибов, ягод, частей и семян растений) или токсичных химических веществ, а также пищи, содержащей токсины или болезнетворные микроорганизмы.
Симптомы у ребенка в большинстве случаев проявляются внезапной тошнотой, рвотой, диареей, болью в животе от ноющей до острой, которая проявляется непрерывно или приступообразно. При тяжелом отравлении рвота происходит до 15 раз в сутки, а водянистый понос может включать слизь, примеси крови и зелени. При этом ребенок становится капризным и вялым.
Кроме того, могут наблюдаться:
- повышение температуры тела,
- бледность кожи,
- сухость во рту,
- учащение пульса и дыхания,
- уменьшение количества мочи и приобретение ею темного цвета.
При появлении тошноты и рвоты, одним из пунктов доврачебной помощи является промывание желудка, которое препятствует всасыванию в кровь ядов и токсинов, предотвращая осложнения.
Для этого используют следующие растворы:
- Раствор марганцовки (не применяется при тяжелом отравлении). Должен быть профильтрован и бледно-розового цвета.
- Раствор поваренной соли, предотвращает движение ядов в кишечник, вызывая спазм желудочного сфинктера. Готовится растворением 2 ст. л. соли в 5 л воды. В возрасте до 3 лет процедура проводится изотоническим раствором NaCl.
Выявлением причин, вызвавших вышеперечисленные симптомы у маленького пациента, занимается педиатр на основании опроса его и родителей, визуального осмотра ребёнка и его выделений, а также результатов лабораторных анализов крови, кала и мочи, бактериологических и токсикологических исследований испражнений, рвотных масс и промывочных вод.
Лечение ребенка с пищевым отравлением проводится в условиях стационара с применением энтеросорбентов, антидотов, антибиотиков и противодиарейных средств, также включает промывание желудка, борьбу с обезвоживанием, восстановление водно-солевого режима и специальную диету.
Диета при пищевом отравлении обеспечивает щадящий режим питания ребенка. Первые 4-6 часов после появления симптомов от пищи отказываются, но прием питья – обязателен. Пища должна быть жидкой и протертой, принимается малыми порциями до 8 раз в течение суток. Желательно отказаться от сладкого, цельного молока, свежего хлеба, чтобы предотвратить процессы брожения в кишечнике, использовать минимум жиров.
До момента выздоровления пищу готовят на пару, исключают сырые фрукты и овощи, жирные и жареные блюда, пряности и черный хлеб, свежевыжатые соки. Желательно употреблять следующие продукты:
- Каши на основе воды или разбавленного молока.
- Овощные супы и отварное мясо в протертом виде.
- Сухари и вчерашний хлеб.
- Кисломолочные продукты.
Достаточно эффективны при отравлении народные методы, использование которых обязательно согласуют с врачом:
- Имбирный отвар. Готовится из 1 ч.л. сухого имбиря, разведённой в 25 мл кипятка. После настаивания в течение 3 мин и охлаждения, принимают через каждый час по 1 ч. л.
- Отвар укропа и меда. Готовится из свежего укропа (1 ст.л.), сухого (1 ч.л.) или семян (1/2 ч.л.) кипячением в течение 25 мин в стакане воды. После охлаждения объем воды доводится до первоначального и в нём растворяется 1 ст.л. меда. Употребляется по 50 г за полчаса до еды 3 раза в день.
- Корень алтея в количестве 1 ч.л. заливается кипятком и настаивается полчаса. После процеживания добавляют немного меда и дают 4 раза в день по 1 ч.л.
Дисбактериоз
Заболеванию чаще всего подвержены дети в возрасте до 3 лет.
Причинами являются:
- нерациональное питание,
- проблемы с совместимостью лактозы,
- прием антибиотиков ребенком или кормящей матерью,
- позднее начало вскармливания грудью,
- бессистемный подбор искусственных смесей,
- отдельные инфекционные болезни,
- аллергия на определенную пищу,
- слабый иммунитет,
- тяжелая экологическая обстановка.
Симптомы заболевания у детей специфических особенностей не имеют, в основном выражаются болью и бурлением в животе, сильной диареей, беспокойством, слабостью, выраженными диспепсическими расстройствами. При этом консистенция кала водянистая, могут наблюдаться остатки непереваренной пищи, слизь и неприятный запах, который свидетельствует об инфекционной природе дисбактериоза. Болезнь часто сопровождают дерматит и диатез.
Диагностику заболевания проводит педиатр или детский инфекционист на основании микробиологического анализа кала, копрограммы. Лечение малышей от дисбактериоза заключается в коррекции питания и применении пробиотиков.
Аппендицит
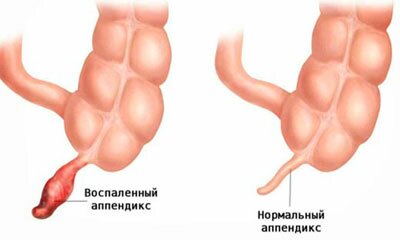 Возникает в результате воспаления отростка слепой кишки. Может развиваться в любом возрасте, но чаще всего встречается у детей в возрасте от 5 до 14 лет, при этом девочки страдают патологией в 2 раза чаще.
Возникает в результате воспаления отростка слепой кишки. Может развиваться в любом возрасте, но чаще всего встречается у детей в возрасте от 5 до 14 лет, при этом девочки страдают патологией в 2 раза чаще.
В начале воспаления боль четко не локализована, сложно отличимая от других заболеваний, возникает, как правило, под ложечкой и распространяется по всему животу, может ощущаться в верхней части, после боль локализуется справа и становится более выраженной. При кашле, движении или ходьбе боль обостряется, ребенок держит руки на правой стороне живота. Интенсивность боли бывает разная, но является постоянной и непрекращающейся.
Кроме боли, сопровождающейся плачем, отказом от пищи, плохим сном, могут появиться:
- высокая температура,
- вздутие,
- проблемы с мочеиспусканием,
- тахикардия,
- нарушения стула,
- иногда рвота.
Диагностику аппендицита у детей производит педиатр или хирург. Самостоятельное прощупывание живота у ребенка не допускается. Распознавание проводится при помощи лабораторного, физикального, а в случае необходимости – инструментального обследования, УЗИ, КТ и рентгеноскопии брюшной полости.
Аппендицит у ребенка любого возраста, впрочем как и у взрослого, лечат оперативным вмешательством, с предварительным введением антибиотиков и инфузионной терапией.
Неврологические
Неврологическая диарея развивается в результате нервного истощения организма при неблагоприятной домашней обстановке или в школе, в младенческом возрасте – при прорезывании зубов. Отмечается болью в эпигастрии различного характера и интенсивности, обусловленной нарушением моторной функции кишечника.
Диагноз данного вида диареи ставит детский невролог, гастроэнтеролог или педиатр после беседы с ребенком и его визуального осмотра. Лечение осуществляется нормализацией психического состояния и корректировкой диеты.
О чём ещё могут говорить боль в животе и понос?
Различное сочетание поноса и боли в животе у ребенка свидетельствует о наличии следующих заболеваний или расстройств:
- Сильная боль в животе и понос являются выраженным признаком отравления, дисбактериоза, глистной инвазии или пищевой аллергии.
- Боль в животе без поноса случается при инфекции мочевыводящих путей (пиелонефрите, цистите, воспалении придатков матки у маленьких девочек), воспалении лимфоузлов в брыжейке кишечника.
- Боль в животе после поноса часто появляется при язвенном колите, гастроэнтерите, болезни Крона и опухолях в ЖКТ.
- Боль в животе перед стулом – наиболее часто встречается у детей при запоре или затруднении движения каловых масс по кишечнику.
Можно и нельзя
Отсутствие своевременного лечения расстройства стула, боли в животе и обезвоживания, грозит быстрой потерей организмом ребенка витаминов и микроэлементов.
При оказании доврачебной помощи нельзя совершать следующие действия:
- Останавливать кормление при лактации.
- Давать ребенку антибиотики и препараты, укрепляющие стул, без прохождения необходимой диагностики.
- Давать обезболивающие до прихода врача, поскольку они могут «смазать» симптоматику.
- При неукротимой боли давать спиртовые составы, раствор марганцовки и крепкий чай.
- При повышении температуры тела активно массировать живот, купать, делать ребенку горячие компрессы.
Перед обращением к врачу или приездом скорой помощи можно предпринимать следующие действия:
- Уложить ребенка на спину и легко помассировать живот круговыми движениями, что поможет отходу газов. При отсутствии серьезных расстройств, живот постепенно перестанет болеть.
- Если причина расстройства ясна, а состояние удовлетворительное, возможен прием сорбентов и средств, восстанавливающих водный баланс.
Когда вызывать скорую?
При появлении у ребенка поноса, болей в животе и повышении температуры до 38,5°С, обращаются к педиатру. Если к вышеназванным симптомам добавляется острая боль, отсутствие мочеиспускания более 4 часов, кровь в стуле – срочно вызывают скорую помощь, чтобы врач при необходимости назначил госпитализацию.
Для предотвращения обезвоживания ребенку дают обильное питье, для чего используют минеральную негазированную воду или растворы электролитов. При лактации продолжают грудное вскармливание.
Определить факт обезвоживания возможно по следующим симптомам:
- При легкой степени развивается жажда, но слизистые сохраняют влажность.
- При средней степени появляется сухость слизистых, беспокойство, неустойчивый и учащенный пульс. Дальнейшая потеря жидкости характерна вязкостью слюны, снижением упругости кожи, западением переднего родничка и размягчением глазного яблока. Появляется синюшность кожи, нарушается тканевая циркуляция и образуется мало мочи.
- Тяжелая степень характерна сухостью слизистых оболочек, отсутствием мимики, потерей эластичности кожи, западанием глаз и переднего родничка, мраморной кожей, холодными кистями и стопами, лагофтальмом, снижением АД и учащенным пульсом, спутанным сознанием. Совокупность всех симптомов приводит к шоку из-за резкого уменьшения объема циркулирующей крови.
Если у ребёнка понос и часто болит живот, то это может быть симптомом негативных процессов, развивающихся в ЖКТ. Причиной расстройства могут быть как достаточно безобидные, так и серьезные заболевания, требующие немедленной госпитализации, а иногда и оперативного вмешательства. При появлении у ребенка жидкого стула и боли в животе, обязательно обращаются к детскому врачу, а при наличии острого состояния вызывают скорую помощь.